Depuis plus d’un an que je tiens ce blog sur la crise en cours et le prétexte sanitaire sur lequel elle s’appuie, j’ai été souvent époustouflé par la qualité des textes que leurs auteurs m’ont adressés pour publication. Grâce à la qualité de ces contributions, cette page est devenue un espace unique de diffusion de contenus savant hors des canaux académiques ou officiels, que l’on sait massivement dévoyés par la corruption systémique.
Il faut bien comprendre en effet qu’aujourd’hui, le monde académique est corseté de manière quasi-totalitaire : les rares courageux à oser penser hors des sentiers battus subissent des pressions et des mesures de rétorsion écrasantes. Et comme toute la production de savoir est désormais conditionnée au succès de la recherche de financement par projet (le plus souvent avec l’obligation d’inclure des partenaires privés), on comprend le pli généralisé de se faire oublier, au coût de laisser se dérouler les pires dérives… et d’en devenir des complices par omission.
Certains scientifiques contournent cet écueil en proposant pour publication des contenus de qualité à des francs-tireurs comme votre serviteur, le succès de mon blog assurant une certaine diffusion.
Ceci rejoint heureusement les efforts de certains centres d’excellence (comme l’IHU de Marseille) qui ont aussi fait le choix de mettre en ligne leurs productions scientifiques sous forme de pré-prints ainsi que de diffuser ouvertement des contenus de vulgarisation -dont les remarquables vidéos du Pr Raoult constituent aujourd’hui une sorte de standard sous l’intitulé ravigotant (mais à aussi à contrecourant du temps qu’il est possible) « nous avons le droit d’être intelligents ».
C’est dire la joie mais aussi la gratitude avec laquelle je présente ici ce nouvel article de haute volée proposé par un contributeur anonyme qui m’avait déjà proposé un article absolument remarquable portant sur les indicateurs statistiques de mortalité pour la France en 2020.
L’auteur récidive avec une suite tout aussi passionnante et rigoureusement construite que le premier volet. Nous sommes ici dans une vulgarisation scientifique de très haute tenue ; les malheureux journalistes de Heidi News, qui s’essayent à ce type d’exercice depuis une année en multipliant les contresens et les conclusions erronées feraient bien d’en prendre de la graine…
Le texte est long et fouillé, de sorte que j’ai choisi de le publier en deux temps : la première partie figurant infra reprend les données de mortalité, d’occupation des services dits de réanimation et de prescription hospitalière, avec une conclusion sans équivoque :
« On constate donc que les autorités sanitaires ont fait la promotion de traitements inutiles, voire dangereux, tout en dissuadant les médecins de faire appel aux traitements efficaces et anodins, allant jusqu’à les faire interdire (…)
Selon toutes les apparences, les autorités sanitaires et politiques françaises ont tout fait pour que les malades de la COVID-19 meurent en masse en suivant cinq stratégies simultanées :
-
refuser l’accès aux hôpitaux à la majorité des malades, c’est-à-dire les personnes âgées ;
-
refuser l’accès aux services de réanimation aux personnes âgées hospitalisées ;
-
conseiller des traitements inutiles ;
-
interdire les traitements efficaces ;
-
tuer au lieu de soigner.
L’intention criminelle préméditée est prouvée par les documents officiels autorisant l’administration de poisons mortels aux patients et en interdisant la prescription des thérapies les plus prometteuses.
L’épidémie de COVID-19 n’est pas un drame sanitaire mais un crime de masse. »
Avant de sauter au plafond ou aux conclusions, prenons le temps de lire l’argumentaire de l’auteur, que je remercie chaleureusement pour sa confiance et la qualité de sa contribution. Qui sera suivie demain de la publication du second volet intitulé « comment la France (n’) a (pas) soigné, prescrit ou combattu la Covid » rappelant (il est sidérant à ce stade que la plupart des gens l’ignorent, dûment désinformés il est vrai par les médias) que les mesures destructrices imposées depuis une année n’avaient -et pour cause- jamais été recommandées et ne reposent sur aucune science digne de ce nom.
COVID-19 – des statistiques au scandale : comment la France (n’) a (pas) soigné, prescrit ou combattu la Covid
La COVID-19 soigne le cancer, le diabète et l’hypertension
Avant toute étude subséquente, il est indispensable de rappeler la vérité suivante [1], sans quoi il sera impossible de donner un sens aux événements récents.
Pour les moins de 60 ans, l’année 2020 est la moins mortelle de toute l’histoire de France.
Pour les plus de 60, l’année 2020 a été parfaitement ordinaire concernant la mortalité générale. Pour affiner ce constat, il faudrait disposer des statistiques de mortalité par causes médicales. Depuis 1968, l’Institut National de la Santé et de la Recherche Médicale (INSERM) maintient une base de données nationale des causes de décès en France. Cette mission est remplie par le centre d’épidémiologie sur les causes médicales de décès (CépiDc). Malheureusement, les données les plus récentes mises en ligne à ce jour concernent l’année 2016. À moins d’être dans le secret des dieux, le citoyen ordinaire devra attendre un demi-douzaine d’année avant de se faire une opinion argumentée. En attendant, il est toujours possible de se donner une idée de l’impact de la COVID-19 en observant ce qu’il serait arrivé si il n’y a avait pas eu de COVID-19, c’est-à-dire en ôtant les décès estampillés « COVID-19 » du décompte des décès toutes causes. Observons combien de morts en plus nous aurions eu à déplorer de 2015 à 2019 si pendant ces années nous avions souffert de la mortalité de 2020 hors-COVID-19. Le tableau suivant tient compte des décès déclarés « COVID-19 » à l’hôpital et en EHPAD, mais pas à domicile [47–50, 54, 56] :
année surmortalité 2015 -49036 2016 -33159 2017 -33947 2018 -25693 2019 -1762 La surmortalité est négative pour toutes les années. Les grippes saisonnières ? Disparues ! Des dizaines de milliers de personnes ne seraient pas mortes si de 2015 à 2019 nous avions refusé l’accès des hôpitaux aux personnes âgées, dissuadé les malades de consulter, diminuer significativement la consommation de médicaments et paralysé l’économie pendant des mois. C’est à se demander si les autorités sanitaires n’étaient pas complètement folles de ne pas mettre à la poubelle plus tôt toute l’organisation publique de la santé. Grâce à la COVID-19, la France a connu en 2020 un âge d’or médical parfaitement inconnu avant le 17 mars 2020. Faut-il considérer que la COVID-19, les confinements, les couvre-feu, les abandons de soins, les lits d’hôpitaux supprimés, les médecins maltraités, les populations martyrisées, les enfants traumatisés, les commerçants ruinés et les libertés individuelles annulées on réussi à vaincre le cancer, la grippe, le diabète, l’hypertension, la sclérose en plaques, bref, toutes les maladies à l’exception de la COVID-19 ?
Hors-COVID-19, l’année 2020 est de loin la moins mortelle de toute l’histoire de France.
Il est également possible que de nombreux décès aient été déclarés « COVID-19 » à tort. Les statistiques de Santé Publique France concernant la COVID-19 ne semblent vraiment pas fiables ; mais comme il n’y en a pas d’autre, nous considérerons qu’elles sont non pas le reflet de la réalité mais l’expression de l’opinion des autorités publiques françaises sur le sujet.
Comment on (ne) meurt (pas) au Soleil
L’épidémie de COVID-19 n’a pas sévie au même moment et avec la même intensité sur tout le territoire français. La métropole a été très touchée, contrairement aux départements et territoires d’outre-mer. À la fin du premier confinement, on déplorait en Île-de-France 6 528 décès à l’hôpital. Au même moment, à l’île de La Réunion, on pleurait. . . zéro morts à l’hôpital [55].
On a confiné La Réunion pour zéro morts à l’hôpital.
La terrible première vague y a fait un seul mort à l’hôpital. Sur toute l’année 2020, les morts hospitalières estampillées « COVID-19 » sont au nombre de 52 pour une population d’environ 860 000. Comment interpréter ce chiffre ? Nous allons le comparer à la mortalité d’une affection connue, mettons l’asthme. Ce dernier provoque selon les années de 3 à 4,5 morts pour 100 000 habitants [13]. Cela représente pour la population de 2020 entre 2 000 et 3 000 morts. À La Réunion, ce taux de mortalité est 3,7 fois plus élevé [18], soit de 11,10 à 16,65 morts pour 100 000 habitants : l’asthme y cause donc entre 95 et 143 morts tous les ans.
À La Réunion, l’asthme est deux à trois fois plus mortel que la COVID-19.
Sur l’ensemble des DOM-TOM, sur la période de la première vague incluant le premier confinement, la COVID-19 est anecdotique : invisible à La Réunion, négligeable en Guyane, elle peine à se faire remarquer à Mayotte, en Martinique et en Guadeloupe [46, 55].
région décès population mortalité pour 100000 Guadeloupe 16 376879 4,2 Guyane 1 290691 0,3 La Réunion 1 859959 0,1 Martinique 14 358749 3,9 Mayotte 19 279471 6,8 L’impact de la COVID-19 à l’hôpital durant la première moitié de l’année 2020 n’est pas plus significatif que celui de l’asthme. C’est pour cela que seule la métropole sera considérée par la suite.
Comment la France (n’)a (pas) soigné
Nous savons déjà grâce à un précédent travail qu’en France les malades ont été chassés de l’hôpital au point de mourir en masse à leur domicile ou à ce qui en tenait lieu [1]. Mais quel a été le sort réservé aux chanceux ayant eu le privilège de bénéficier de soins hospitaliers ? La COVID-19, à l’instar des infections respiratoires saisonnières, cible principalement les personnes âgées : 89 % des morts de la COVID-19 avaient plus de 70 ans. Hors, les statistiques de Santé Publique France montrent sans le moindre doute que les plus de 70 ans ont été chassés des services de réanimation pendant le pic épidémique de la première vague. La population des plus de 70 ans en réanimation composait 42 % des réanimés au début du premier confinement le 18 mars 2020. Au pic épidémique, cette proportion avait baissé de 10 %, pour remonter lentement une fois le pic passé. La figure 1 illustre parfaitement ce phénomène : l’occupation des lits de réanimation par les plus de 70 ans varie à l’opposé de la mortalité hospitalière de ces derniers.

En réalité, l’âge à partir duquel les patients ont été refoulés de réanimation est inférieur à 70 ans. La figure 2 montre que le taux d’occupation des lits accuse une diminution au pic de l’épidémie même pour les plus de 50 ans, population qui regroupe la quasi-totalité des décès de la COVID-19. On peut se demander si certaines régions de France ont mieux organisé l’accès aux services de réanimation. La réponse est non : toutes les régions de France métropolitaine, toutes sans exception, ont chassé de leurs services de réanimation les plus de 70 ans. En France, le sabotage des soins des personnes âgées pendant la « première vague » n’était pas la norme : c’était la règle.

Les lits de réanimation étaient-ils saturés ? Commençons par définir ce qu’est un lit dit « de réanimation ». La réanimation en tant que discipline médicale est organisée en trois paliers : la surveillance continue, les soins intensifs et la réanimation. Quand on évoque les lits « de réanimation », il s’agit en réalité du cumul des lits de ces trois paliers. Ce ne sont pas les lits qui sont important mais le personnel qui accompagne les malades et l’organisation autour de ces lits. Il faut que la surveillance puisse se dérouler vingt-quatre heures sur vingt-quatre. L’équipe médicale d’une unité de réanimation comprend différents spécialistes suivant la finalité des soins : médicale ou chirurgicale, pédiatrique ou pour adulte, neurologique, cardiologique [24]. Affirmer qu’on dispose de lits « de réanimation » ne signifie rien tant qu’on n’a pas précisé l’environnement médical, dont le médecin spécialiste est le cœur. On devrait donc plutôt s’interroger sur le nombre de médecins et d’infirmier plutôt que d’inventorier le mobilier hospitalier sans distinctions. Toutefois, on dispose d’un décompte des lits en service de réanimation, donc avec l’organisation adéquate, qui nous permet d’évaluer le potentiel d’accueil de ces services [44]. En France métropolitaine, en 2019, il y avait :
- 19169 lits en service de réanimation toutes spécialités confondues ;
- 15585 lits en service de réanimation hors unités de cardiologie (USIC) et neuro-vasculaires (UNV).
Lors de la « première vague », le maximum d’occupation des lits de réanimation a eu lieu le 8 avril 2020 avec 6 975 lits occupés, soit 45 % des lits hors USIC et UNV et 36 % des lits toutes spécialités confondues. Le système de soins intensifs français était donc loin d’être saturé. Il a pu l’être localement ; mais globalement moins de la moitié des lits des services de réanimation et autres soins intensifs étaient occupés.
En France, les plus de 70 ans on été refoulés des services de réanimation alors que plus de la moitié des lits étaient vides.
Les personnes âgées ont ainsi été refoulés de services qui globalement étaient largement capables de les accueillir, peut-être au prix de déplacements entre établissements hospitaliers, pratique pourtant devenue courante, mais pour des raisons plus financières que sanitaires.
Comment la France (n’) a (pas) prescrit
Le Haut Conseil de la Santé Publique (HCSP) a publié dès le 5 mars un avis relatif à la prise en charge des cas d’infection au SARS-CoV-2 [20], complété le 23 mars [21]. Le document considère qu’il n’existe aucun traitement spécifique validé mais qu’il faut tout de même proposer une démarche thérapeutique harmonisée sur le territoire national. Les traitements non-spécifiques s’appuient sur les recommandations connues concernant les infections respiratoires aiguës : oxygénations des patients en hypoxémie sévère, antibiothérapie ou thérapie antifongique en cas de surinfection ou co-infection.
La prise en charge des surinfections est de première importance dans les infections respiratoires aiguës. On sait que plus de 95 % des décès lors de la grippe espagnole de 1918 étaient en réalité causés par es surinfections bactériennes [39] et la majorité des décès lors des grandes épidémies sont le fait de surinfections [28]. Encore aujourd’hui, les complications bactériennes sont responsables de 30 % de la mortalité lors des épidémies de grippe [22]. Les infections bactériennes concomitantes à celles par le SARS-CoV-2 touchent de 3 % à 28 % des malades selon les études [9]. L’HCSP affirme dans un avis que les infections bactériennes touchent 14 % des cas hospitalisés, sachant que la recherche de co-infections n’est pas systématique [22]. La littérature semble s’orienter vers un taux proche de 10 %, inférieur à celui de la grippe mais qui reste significatif. Pour un nombre de morts officiel de 28 813 au 1 er juin 2020, on devrait compter 10 % de morts par surinfection, soit 2 881 morts. La grippe de 2018-2019 a fait officiellement 8 100 morts [16], dont 30 % sont attribuables à une surinfection bactérienne, soit 2 430 morts. Le nombre absolu de surinfections bactériennes à traiter dans le cas de la COVID-19 lors de la « première vague » devrait être plus élevé de 19 % par rapport à la grippe de 2018-2019.
Dans les graphiques qui suivent, la période grippale de 2018-2019 et la période épidémique de la « première vague » de la COVID-19 sont colorées en rouge.

La consommation d’antibiotiques a augmenté en mars pour atteindre une valeur s’élevant à 12 % au dessus de la moyenne de 2017-2020. Cependant, elle s’est immédiatement effondrée en avril-mai pour descendre jusqu’à 28 % en dessous de cette moyenne. Elle est remontée en juin pour se stabiliser à 9 % sous la moyenne. L’effondrement a lieu précisément pendant la période épidémique. Les niveaux sont très significativement dessous de ceux de la grippe de 2018-2019 : jusqu’à 37 % d’écart. Ce sont en fait les valeurs les plus basses depuis au moins le premier janvier 2017.
On observe le même comportement pour tous les antibiotiques conseillés par l’HCSP pour traiter les surinfections bactériennes dans les cas de COVID-19. Voici les figures concernant l’amoxicilline, l’augmentin, les fluoroquinolones et les macrolides.




L’étude des cas hospitaliers de COVID-19 fait état d’un nombre significatif de co-infections fongiques [23]. On devrait donc s’attendre à une surconsommation passagère d’antifongiques pendant la période épidémique. Or, à l’instar des antibiotiques, la consommation augmente en mars puis diminue en plein pic épidémique.

L’antifongique conseillé par l’HCSP, le voriconazole, présente un profil de consommation similaire aux antibiotiques : augmentation en mars puis diminution en avril-mai.

La littérature scientifique fait état de thromboses fréquentes chez les patients atteints de la COVID-19 et l’HCSP en fait mention dans un rapport [23]. On devrait donc s’attendre à une surconsommation d’antithrombotiques. Or, c’est encore le même profil de consommation qui se manifeste : brusque augmentation puis brusque diminution pour atteindre en plein pic épidémique les records historiques de sous-prescriptions.

La corticothérapie est déconseillée par l’HCSP alors qu’elle est aujourd’hui reconnue comme efficace par l’OMS [30]. Malgré les avis de l’HCSP, les prescriptions ont explosé en mars, puis elles se sont effondrées en avril-mai.

Le confinement des mois de novembre-décembre n’a pas modifié la consommation des médicaments conseillés dans les cas de COVID-19. Si les confinements ne modifient pas les prescriptions hospitalières dans le cas général, on en vient à penser qu’il y a eu un défaut de prescriptions précisément envers les patients souffrant de la COVID-19 pendant la « première vague ». Considérant le nombre très important de cas répertoriés, une telle diminution est incongrue. Comment expliquer qu’en pleine épidémie on puisse atteindre un record historique de sous-prescriptions des médicaments indiqués pour soigner ladite épidémie ?
Comment la France (n’) a (pas) combattu la COVID-19
L’avis de l’HCSP du 5 mars 2020 [20] désigne trois traitements spécifiques potentiels pour traiter les infections au SARS-CoV-2 : le Remdesivir, l’association Lopinavir-Ritonavir et la chloroquine. Le Remdesivir a bénéficié d’une autorisation de mise sur le marché conditionnelle le 3 juillet 2020, soit 8bien après la fin de la période épidémique. Ce produit s’est révélé inefficace et même toxique aussi bien pendant les essais thérapeutiques [42] que pendant le traitement des patients dans la population générale [12].
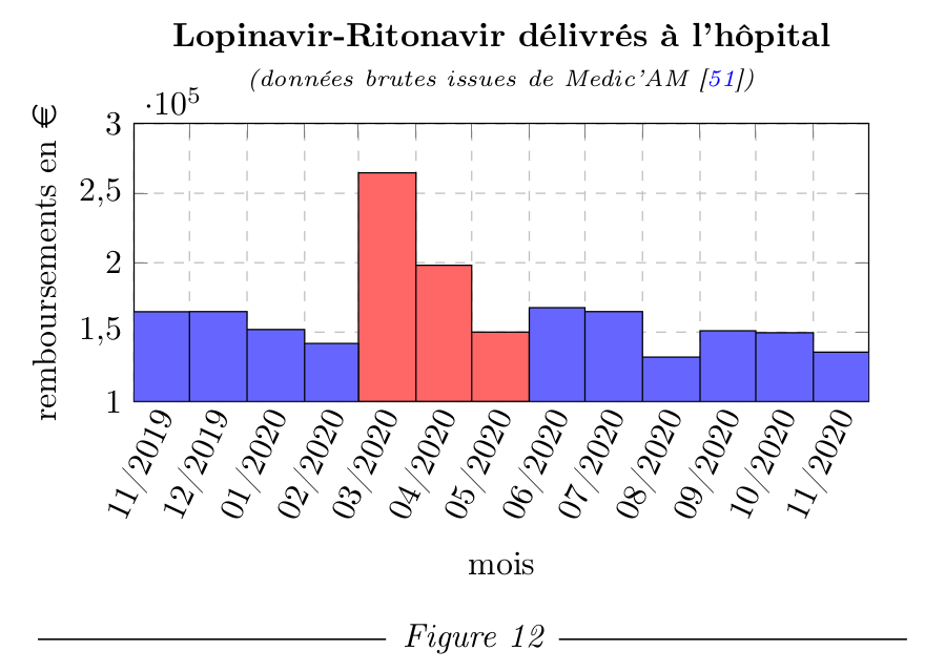
Les prescriptions de Lopinavir-Ritonavir ont augmenté en mars-avril, sans doute suite aux avis des autorités sur ce produit, qui s’est lui aussi révélé inefficace [34].
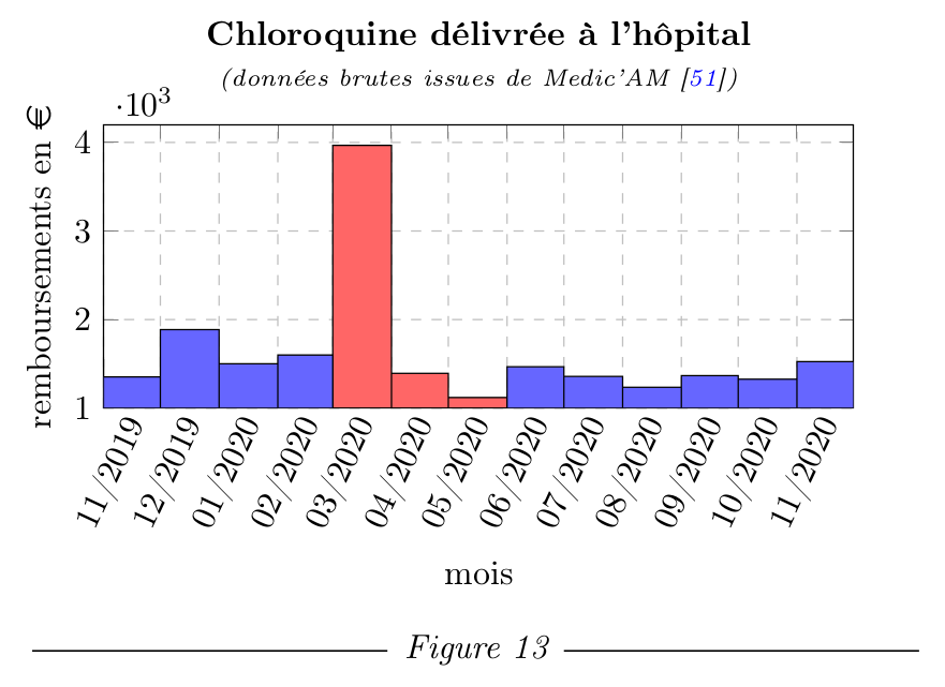
Les prescriptions de chloroquine ont fait un bond en mars : sa consommation a augmenté de 125 % par rapport à la moyenne de 2017-2020. Il faut tout de même noter que la chloroquine a un index thérapeutique étroit, c’est-à-dire que la dose toxique est proche de la dose thérapeutique. Son usage en tant qu’antiviral nécessitant des doses élevées, il devient vite toxique aux doses recommandées dans le cas de la COVID-19. Parmi les complications on compte des rétinopathies (atteinte de la rétine), des troubles du rythme cardiaque (torsade de pointe, fibrillation ventriculaire) et aussi de l’hypoxémie (baisse du taux d’oxygène dans le sang) [38]. Cette molécule serait donc plutôt nuisible aux patients infectés par le SARS-CoV-2. C’est pour cela qu’à la place a été proposé l’hydroxychloroquine, qui a les même effets que la chloroquine sans en avoir la toxicité.
Il est notable qu’aucun média ni aucun spécialiste de la médecine n’ait relevé la funeste méprise entre la chloroquine et l’hydroxychloroquine. La rumeur qui s’est construite autour de la prétendue toxicité de l’hydroxychloroquine a pour origine la confusion de cette molécule, anodine, avec la chloroquine, toxique à relativement faible dose. L’avis complémentaire de l’HCSP du 23 mars 2020 [21] mentionne l’hydroxychloroquine à la place de la chloroquine, tout en lui attribuant incorrectement la toxicité de la chloroquine.
Il ne faut pas confondre la chloroquine (Nivaquine) et l’hydroxychloroquine (Plaquénil).
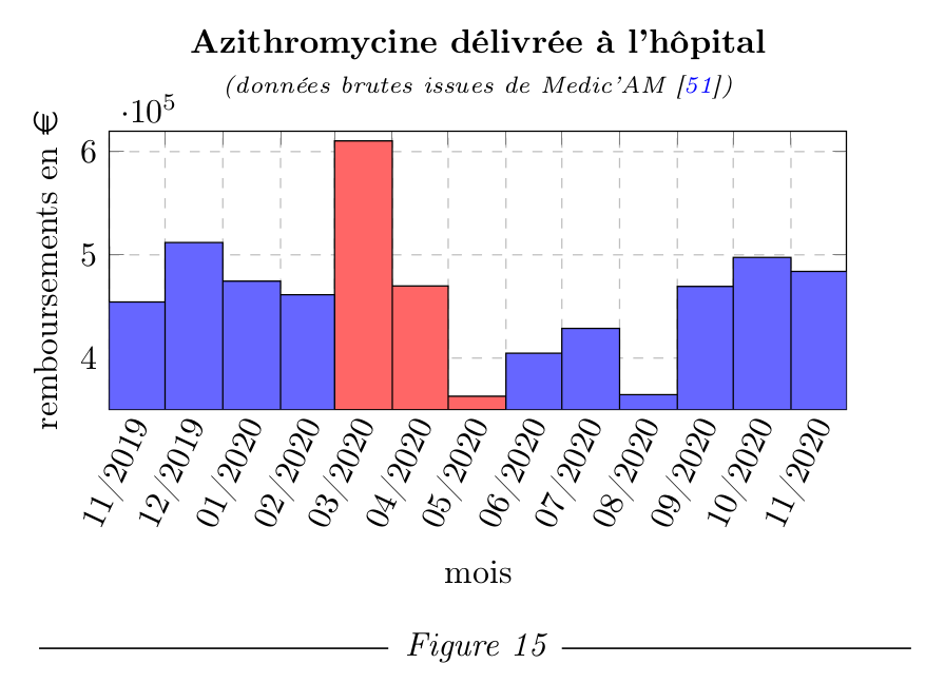
L’HCSP mentionne toutefois son usage dans le cadre de la bithérapie hydroxychloroquine-azithromycine et cite l’article de recherche précisant les conditions requises pour l’efficacité du traitement [19]. La consommation de ces deux molécules a toutefois augmenté en mars ; mais comme le traitement a été interdit dans le cas de la COVID-19 malgré son efficacité avérée [41], cette consommation a très rapidement baissé pour atteindre un niveau assez bas en mai.

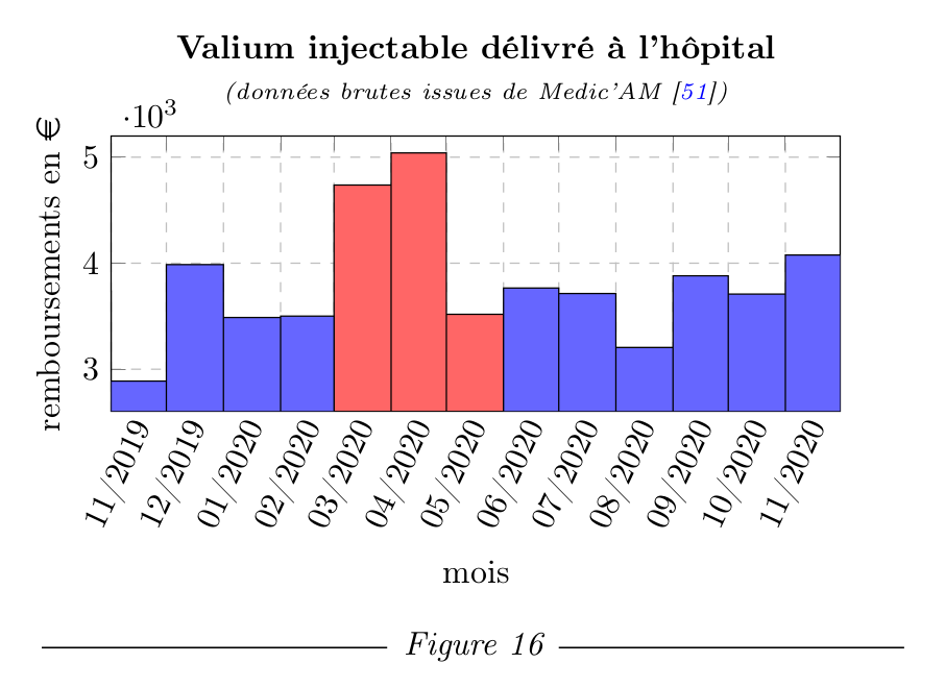
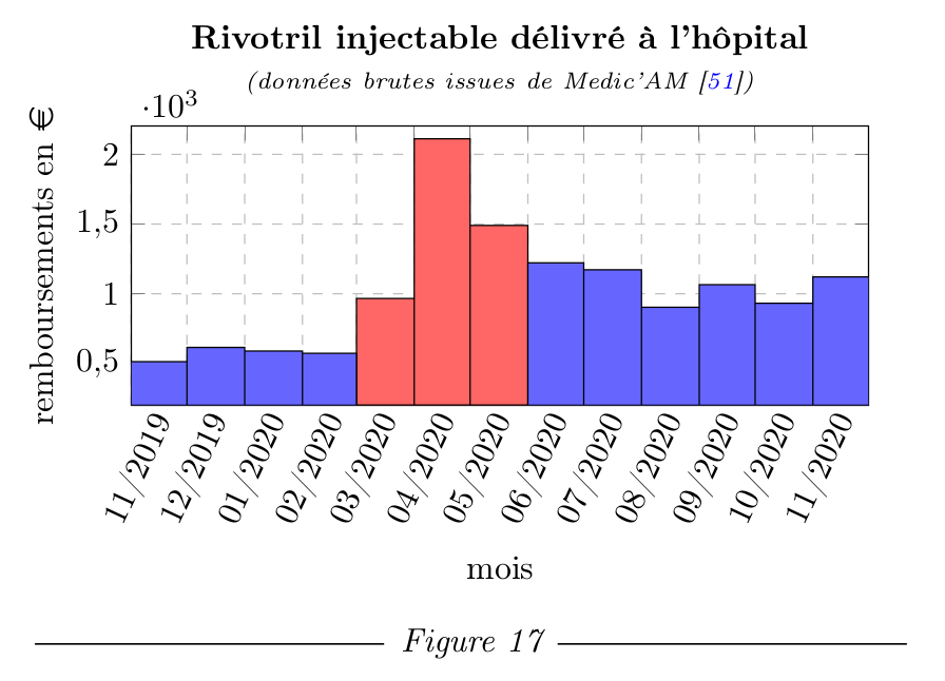
On constate donc que les autorités sanitaires ont fait la promotion de traitements inutiles, voire dangereux, tout en dissuadant les médecins de faire appel aux traitements efficaces et anodins, allant jusqu’à les faire interdire. En parallèle, ces mêmes autorités ont dès le 20 mars 2020 préconisé l’application de soins palliatifs en lieu et place des soins destinés à soigner la COVID-19 [5]. Les deux préparations préconisées pour tuer les malades sont le Valium et le Rivotril dans leurs versions injectables. Un décret du gouvernement en date du 28 mars 2020 [33] a autorisé exceptionnellement l’usage du Rivotril dans les cas de COVID-19, sachant que seulement une à deux injections sont suffisantes pour tuer un malade. Il n’est donc pas étonnant de constater, à l’inverse des médicaments qui soignent, une surprescription massive des médicaments qui tuent. Les rescriptions de Valium injectable ont augmenté de 53 % à 63 % en avril-mai par rapport à la moyenne de 2017-2019. Quant au Rivotril injectable, sa consommation a explosé, multipliée par 3,9 en avril pendant le pic épidémique, et depuis reste 2,3 fois supérieure à la moyenne de 2017-2019.
Selon toutes les apparences, les autorités sanitaires et politiques françaises ont tout fait pour que les malades de la COVID-19 meurent en masse en suivant cinq stratégies simultanées :
- refuser l’accès aux hôpitaux à la majorité des malades, c’est-à-dire les personnes âgées ;
- refuser l’accès aux services de réanimation aux personnes âgées hospitalisées ;
- conseiller des traitements inutiles ;
- interdire les traitements efficaces ;
- tuer au lieu de soigner.
L’intention criminelle préméditée est prouvée par les documents officiels autorisant l’administration de poisons mortels aux patients et en interdisant la prescription des thérapies les plus prometteuses.
L’épidémie de COVID-19 n’est pas un drame sanitaire mais un crime de masse.
L’efficacité de cette organisation homicide est visible dans les statistiques démographiques : les plus de 70 ans ont subi une mortalité bien plus élevée en 2020 que les années précédentes, alors que celle des moins de 70 ans n’a pas varié. En termes modernes, on nomme cela un crime contre l’Humanité, au mieux un assassinat de masse. Le nom savant de ce forfait est géronticide, l’homicide des personnes âgées permis et encouragé par la société. Le pauvre SARS-CoV-2 n’est pour rien dans cette histoire : il est une victime des autorités, tout comme la population française.
Références
Ouvrages
[1] « COVID-19 – du mythe aux statistiques », auteur anonyme, 9 février 2021, lien direct, lien archivé.
[2] Aaby Peter, Leeuwenburg Johannis, « Patterns of Transmission and Severity of Measles Infec-
tion: A Reanalysis of Data from the Machakos Area, Kenya », The Journal of Infectious Diseases,
vol. 161, no. 2, 171–174 (février 1990) https://www.jstor.org/stable/30126070.
[3] Asch Solomon, « Studies of independence and conformity: I. A minority of one against a unani-
mous majority », sychological Monograph: General and Applied, vol. 70, no. 416 (1956) version
numérisée.
[4] Agence Européenne des Médicaments, « Assessment report : COVID-19 mRNA vaccine
(nucleoside-modified) », procédure no. EMEA/H/C/005735/0000 (19 février 2021), lien sur le site
de l’AEM.
[5] Azoulay Élie, Beloucif Sadek, Vivien Benoît, Guidet Bertrand, Pateron Dominique, Le
Dorze Matthieu, « Décision d’admission des patients en unités de réanimation ou de soins cri-
tiques dans un contexte d’épidémie de Covid-19 », ARS Île-de-France, Recommandations régionales
COVID-19 (20 mars 2012), lien sur le site de l’ARS Île-de-France.
[6] Bayle François, « Croix gammée contre Caducée : les expériences humaines en Allemagne pendant
la deuxième guerre mondiale », Neustadt (1950).
[7] Beder Alper & al., « Preliminary report on surgical mask induced deoxygenation during major
surgery », Neurocirugía, vol. 19 no. 2, 121-126 (2008), doi:10.1016/S1130-1473(08)70235-5.
[8] Bendavid Eran, Oh Christopher, Bhattacharya Jay, Ioannidis John P. A., « Assessing man-
datory stay-at-home and business closure effects on the spread of COVID-19 », European Journal
of Clinical Investigation (5 janvier 2021), doi:10.1111/eci.13484.
[9] Catho Gaud, Søgaard Kirstine K., Egli Adrian, Huttner Benedikt David, « Connaissances
actuelles concernant l’utilisation des antibiotiques », Forum Médical Suisse, no. 2020/47-48, 695-
700 (18 novembre 2020), doi:10.4414/fms.2020.08634.
[10] Chan Noel, Li Karen, Hirsh Jack, « Peripheral Oxygen Saturation in Older Persons Wearing
Nonmedical Face Masks in Community Settings », JAMA, vol. 324 no. 22, 2323-2324 (30 octobre
2020), doi:10.1001/jama.2020.21905.
[11] Convention nationale, « Déclaration des Droits de l’Homme et du Citoyen » (24 juin 1793), lien
sur le site du Conseil constitutionnel.
[12] Cygler Marine, « Remdesivir : des effets indésirables rénaux et hépatiques chez les premiers
patients traités en France », Medscape (23 juillet 2020), lien sur le site de Medscape.
[13] Delmas Marie-Christine, Zeghnoun Abdelkrim, Jougla Éric, « Mortalité par asthme en France
métropolitaine, 1980-1999 », INVS, Bulletin épidémiologique hebdomadaire 47, 221-222 (16 no-
vembre 2004), lien sur le site de Santé publique France.
[14] « “The Lancet Gate” : saga d’une étude corrompue », Les Echos (19 juin 2020), lien sur le site des
Echos.
[15] ENE-Covid, « Estudio ENE-Covid-19: primera ronda », Estudio Nacional de sero-Epidemiología
de la infección por SARS-CoV-2 en España (ENE-Covid), rapport du premier tour (13 mai 2020),
lien sur le site du Ministère de la Santé espagnol.
[16] Équipes de survveillance de la grippe, « Surveillance de la grippe en France, saison 2018-2019 »,
INVS, Bulletin épidémiologique hebdomadaire 28, 552-563 (2 juillet 2019), lien sur le site de Santé
publique France.
[17] Francesco Negro, « Is antibody-dependent enhancement playing a role in COVID-19 pathogene-
sis ? », Swiss Medical Weekly, collection 2020/15-16 (16 avril 2020), doi:10.4414/smw.2020.20249.
[18] Fuhrman Claire, Nicolau Javier, Rey Grégoire, Solet Jean-Louis, Quénel Philippe, Jougla
Éric, Delmas Marie-Christine, « Asthme et BPCO : taux d’hospitalisation et de mortalité dans
les départements d’outre-mer et en France métropolitaine, 2005-2007 », INVS, Bulletin épidémio-
logique hebdomadaire 13-14, 168-172 (12 avril 2011), lien sur le site de Santé publique France.
[19] Gautret Philippe & al., « Hydroxychloroquine and azithromycin as a treatment of COVID-19:
results of an open-label non-randomized clinical trial », International Journal of Antimicrobial
Agents, vol. 56 no. 1 (20 mars 2020), doi:10.1016/j.ijantimicag.2020.105949.
[20] HCSP, « Avis relatif à la prise en charge des cas confirmés d’infection au virus SARS-CoV2 »,
avis du haut Conseil de la Santé Publique (5 mars 2020), lien sur le site du HCSP.
[21] HCSP, « Avis relatif aux recommandations thérapeutiques dans la prise en charge du COVID-19
(complémentaire à l’avis du 5 mars 2020) », avis du haut Conseil de la Santé Publique (23 mars
2020), lien sur le site du HCSP.
[22] HCSP, « Avis relatif à l’usage des anti-infectieux dans le Covid-19 », avis du haut Conseil de la
Santé Publique (18 mai 2020), lien sur le site du HCSP.
[23] HCSP, « Rapport relatif à l’actualisation de la prise en charge des patients atteints de Covid-19 »,
rapport du haut Conseil de la Santé Publique (18 mai 2020), lien sur le site du HCSP.
[24] Jospin Lionel (Premier ministre), « Décret n° 2002-466 du 5 avril 2002 relatif aux conditions
techniques de fonctionnement auxquelles doivent satisfaire les établissements de santé pour pra-
tiquer les activités de réanimation, de soins intensifs et de surveillance continue et modifiant le
code de la santé publique (troisième partie : Décrets simples) », Journal Officiel de la République
Française, lois et décrets, no. 82, texte 12, 6187-6188 (7 avril 2002), lien sur le site de Légifrance.
[25] Malraux André, Desgraupes Pierre, « Entretien. Pierre Desgraupes fait le point avec André
Malraux », Le Point, no. 164 (10 novembre 1975), lien sur Malraux.org.
[26] Milgram Stanley, « Soumission à l’autorité », Almann-Lévy, collection “liberté de l’esprit”
(1974).
[27] « Une amende de 2,3 milliards de dollars pour Pfizer », Le Monde (2 septembre 2009), lien sur le
site du Monde.
[28] Morens David M., Taubenberger Jeffrey K., Fauci Anthony S. « Predominant Role of Bacte-
rial Pneumonia as a Cause of Death in Pandemic Influenza: Implications for Pandemic Influenza
Preparedness », The Journal of Infectious Disease, vol. 198 no. 7, 962-970 (1 er octobre 2008),
doi:10.1086/591708.
[29] Nie Xiuquan & al., « Epidemiological Characteristics and Incubation Period of 7015 Confirmed
Cases With Coronavirus Disease 2019 Outside Hubei Province in China », The Journal of Infectious
Diseases, vol. 222, no.1, 26–33 (1 er juillet 2020), doi:10.1093/infdis/jiaa211.
[30] OMS, « Corticosteroids for COVID-19 », Living guidance (2 septembre 2020), WHO/2019-
nCoV/Corticosteroids/2020.1
[31] Pauwels Louis, « Nous croyons au progrès ! », Planète, no. 18 (1 er octobre 1964).
[32] Person E., Lemercier C., Royer A., Reychler G., « Effet du port d’un masque de soins lors
d’un test de marche de six minutes chez des sujets sains », Revue des Maladies Respiratoires, vol.
35 no. 3, 264-268 (2018), doi:10.1016/j.rmr.2017.01.010.
[33] Philippe Édouard (Premier ministre), « Décret n° 2020-360 du 28 mars 2020 complétant le
décret n° 2020-293 du 23 mars 2020 prescrivant les mesures générales nécessaires pour faire face à
l’épidémie de covid-19 dans le cadre de l’état d’urgence sanitaire », Journal Officiel de la République
Française, lois et décrets, no. 77, texte 11, 33-34 (29 mars 2020), lien sur le site de Légifrance.
[34] RECOVERY, « Lopinavir–ritonavir in patients admitted to hospital with COVID-19 (RECO-
VERY): a randomised, controlled, open-label, platform trial », The Lancet, vol. 396 no. 10259,
1345-1352 (24 octobre 2020), doi:10.1016/S0140-6736(20)32013-4.
[35] Santi Pascale, Larousserie David, Cabut Sandrine, Herzberg Nathaniel, Morin Hervé,
« Coronavirus : le “Lancetgate” révèle des failles de l’édition scientifique », Le Monde (15 juin
2020), lien sur le site du Monde.
[36] Scheid Jennifer L., Lupien Shannon P., Ford Gregory S., West Sarah L., « Commentary:
Physiological and Psychological Impact of Face Mask Usage during the COVID-19 Pandemic »,
International Journal of Environmental Research and Public Health, vol. 17 no. 18, id. 6655 (12
septembre 2020), doi:10.3390/ijerph17186655.
[37] Servier Jean, « Je ne crois pas au progrès ! », Planète, no. 18 (1 er octobre 1964).
[38] Servonnet Aurélie, Delacour Hervé, Thefenne Hélène, Gardet Véronique, « Les intoxica-
tions aiguës à la chloroquine : aspects cliniques et analytiques », Annales de Toxicologie Analytique,
vol. 17 no. 2, 87-94 (7 février 2008), doi:10.1051/ata:2005025.
[39] Sheng Zong-Mei, Chertow Daniel S., Ambroggio Xavier, McCall Sherman, Przygodzki
Ronald M., Cunningham Robert E., Maximova Olga A., Kash John C., Morens Da-
vid M., Taubenberger Jeffery K. « Autopsy series of 68 cases dying before and during the
1918 influenza pandemic peak », PNAS, vol. 108 no. 39, 16146-16421 (27 septembre 2011),
doi:10.1073/pnas.1111179108.
[40] Shubhanshu Kumar, Singh Avaneesh, « Prolonged Use of n95 Mask a Boon or Bane to Health-
care Workers During Covid–19 Pandemic », Indian Journal of Otolaryngology and Head & Neck
Surgery (25 janvier 2021), doi:10.1007/s12070-021-02396-0.
[41] Véran Olivier (ministre des Solidarités et de la Santé), « Arrêté du 26 mai 2020 complétant
l’arrêté du 23 mars 2020 prescrivant les mesures d’organisation et de fonctionnement du système
de santé nécessaires pour faire face à l’épidémie de covid-19 dans le cadre de l’état d’urgence
sanitaire », Journal Officiel de la République Française, lois et décrets, no. 128, texte 29, 100-101
(27 mai 2020), lien sur le site de Légifrance.
[42] Wang Chen & al., « Remdesivir in adults with severe COVID-19: a randomised, double-blind,
placebo-controlled, multicentre trial », The Lancet, vol. 395 no. 10236, 1569-1578 (16 mai 2020),
doi:10.1016/S0140-6736(20)31022-9.
[43] Zhou Fei & al., « Clinical course and risk factors for mortality of adult inpatients with COVID-19
in Wuhan, China: a retrospective cohort study », The Lancet, vol. 395 no. 10229, 1054-1062 (28
mars 2020), doi:10.1016/S0140-6736(20)30566-3.Données
[44] DREES, « Nombre de lits de réanimation, de soins intensifs et de soins continus en France, fin
2013 et 2019 », statistique annuelle des établissements de santé (12 janvier 2021), lien sur le site
de la DREES.
[45] EPIPHARE, « Usage des médicaments de ville en France durant l’épidémie de la Covid-19 – point
de situation jusqu’au 13 septembre 2020 », rapport 4 (5 octobre 2020), lien sur le site d’EPIPHARE.
[46] INSEE, « Population de 1999 à 2020, comparaisons régionales et départementales) », détail des
régions, lien sur le site de l’INSEE.
[47] INSEE, « Les décès en 2015 », lien sur le site de l’INSEE.
[48] INSEE, « Les décès en 2016 », lien sur le site de l’INSEE.
[49] INSEE, « Les décès en 2017 », lien sur le site de l’INSEE.
[50] INSEE, « Téléchargement des fichiers des décès quotidiens », années 2018 à 2020, fichier
2021-01-29_detail.zip, lien sur le site de l’INSEE.
[51] Medic’AM, « Médicaments délivrés par les pharmacies de ville par type de prescripteur », relevé
mensuel, lien sur le site de l’Assurance maladie.
[52] Nasdaq, « PFE Advanced Charting », relevé des cotations boursières de l’action PFE Pfizer, Inc.,
lien sur le site du Nasdaq.
[53] Our World In Data, « Coronavirus (COVID-19) Deaths », jeu de données complet, fichier
owid-covid-data.csv, lien sur le site de Our World In Data.
[54] Santé publique France, « Données hospitalières relatives à l’épidémie de COVID-19 », don-
nées hospitalières relatives à l’épidémie du COVID-19 par région, et classe d’âge du patient,
fichier donnees-hospitalieres-classe-age-covid19-2021-02-04-19h03.csv, lien sur le site
data.gouv.fr.
[55] ibid., «données hospitalières quotidiennes relatives à l’épidémie du COVID-19 par départe-
ment», fichier donnees-hospitalieres-nouveaux-covid19-2021-02-04-19h03.csv, lien sur le
site data.gouv.fr.
[56] ibid.,«synthèse des indicateurs de suivi de l’épidémie COVID-19,» fichier table-indicateurs-open-data-dep-2021-03-20-18h55.csv, lien sur le site data.gouv.fr.

Aucun commentaire:
Enregistrer un commentaire
Remarque : Seul un membre de ce blog est autorisé à enregistrer un commentaire.